
糖尿病になると痩せる?症状の変遷についても解説
「糖尿病になると痩せるというのは本当?」
「体重が減ってしまう病気にはほかにどのようなものがある?」
「糖尿病では体重の減少のほかにはどのような症状が現れるのか知りたい」
ここ最近になってから体重が減ってきている方の中には、このような不安や疑問をお持ちの方もいるかと思います。
糖尿病は肥満と関連する病気でもあるため、太りやすい人が糖尿病になりやすいというイメージを持たれている方もいるかも知れません。
しかし、糖尿病が進行・悪化することで、体重が急激に減少し、痩せていってしまうことがあるのです。
そのため、糖尿病になってから直ちに体重が減っていくわけではないことに注意が必要です。
また、糖尿病は初期段階では目立った自覚症状が現れないケースが多いです。
そのため、体調に不調や違和感が生じた段階で、すでに糖尿病の症状が進行・悪化している可能性もあります。
本記事では、糖尿病と体重の減少との関係性や糖尿病の症状の変遷について解説します。
なお、体重の減少が見られる病気は、糖尿病以外にもいくつかあります。
本記事では、体重の減少が症状として現れる代表的な病気の特徴などについても合わせて解説しています。
ダイエットや減量などを意図的に行っていないにも関わらず、急激に体重が減っている場合には何らかの病気である可能性が高いです。
体重の減少のほかにも現れている症状がある場合には、本記事の内容も参考にしながら適切な医療機関を受診することを検討しましょう。
1.糖尿病と体重の減少との関係

糖尿病になると、体重が急激に減っていくことがあります。
糖尿病は、血液中のブドウ糖の濃度(血糖値)が高い状態が長く続くことで発症する病気です。
体の中にある糖は、通常であれば「糖代謝」と呼ばれるはたらきによって吸収・分解が行われます。
具体的には、食事などを通じて体の中に取り入れられた糖質は、ブドウ糖に分解されて血液中に吸収されます。
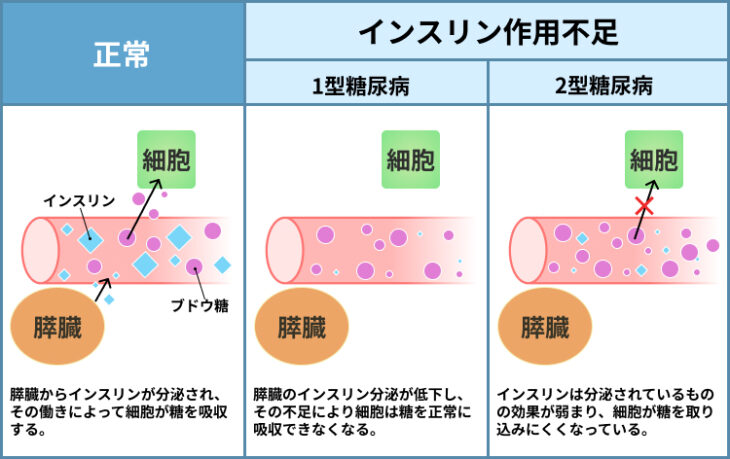
このときに、一時的に血糖値が高くなるものの、血糖値が高くなると膵臓からインスリンというホルモンが放出されます。
インスリンは体の中の細胞にはたらきかけ、血液中のブドウ糖が細胞の中に吸収されるのを促進する役割を担っているのです。
そして、インスリンのはたらきによって、細胞はブドウ糖をエネルギー源として消費することができ、血糖値も一定の水準になるように維持・調整がされます。
このような一連の流れを「糖代謝」といいます。
また、インスリンはエネルギーとして消費されなかった余分なブドウ糖をグリコーゲンという物質に変えて、筋肉や脂肪に蓄えることを促す役割も果たしているのです。
糖尿病は、インスリンが作り出されなくなった場合や細胞に対するインスリンの作用が弱くなった場合に発症してしまいます。
そして、インスリンがはたらかなくなったり弱められたりすることで、体の細胞はブドウ糖をエネルギーとして吸収・分解することができなくなってしまいます。
そうすると、細胞は筋肉などに蓄えられているグリコーゲンやタンパク質を分解してエネルギーとして消費するようになります。
これによって、筋肉量が減っていってしまい、体重も急激に減少してしまうのです。
一般的に、ダイエットなどをしていないにも関わらず、6か月から1年の間に体重が4.5㎏以上減少している場合や体重の5%以上が減少している場合には、糖尿病の疑いがあります。
しかし、糖尿病では初期段階から体重の減少が見られることはほとんどなく、上記のような急激な痩せ方をしている場合には、糖尿病の進行が進んでいる可能性があることに注意が必要です。
もっとも、急激な体重減少を伴う病気はほかにもあるため、内分泌科などの専門の医療機関で精密検査を受けることが望ましいでしょう。
糖尿病のほかに体重の減少が見られる病気については、次項で詳しく解説します。
2.体重の減少が見られるほかの病気

上記で述べたように、糖尿病ではブドウ糖をうまくエネルギー源として吸収できないことによって、体重が減っていくことがあります。
もっとも、糖尿病のほかにも、急激に痩せてしまう病気があります。
具体的には、以下のようなものが挙げられます。
- バセドウ病
- 悪性腫瘍(がん)
- 潰瘍性大腸炎
- クローン病
- うつ病
- 認知症
なお、これらの病気では、体重の減少のほかにもいくつかの症状が見られるケースがほとんどです。
体重の減少のほかに見られる症状も合わせて解説するため、自身の症状と照らし合わせながら確認してみましょう。
(1)バセドウ病
バセドウ病は、甲状腺の病気の1つです。
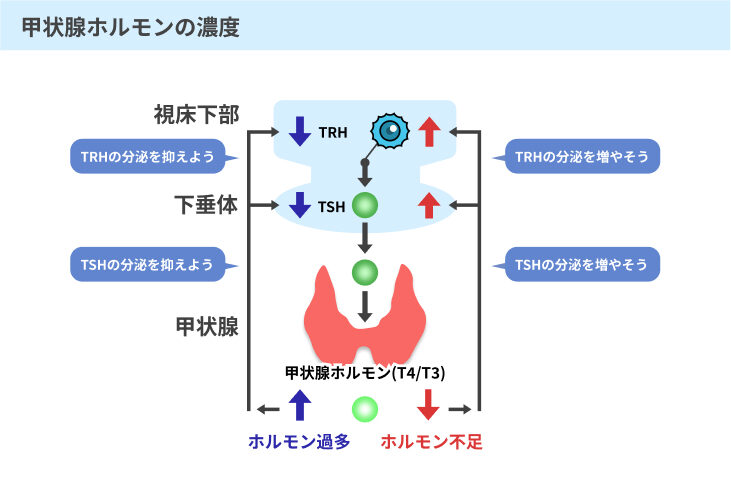
甲状腺は喉仏の下あたりにある小さな器官で、甲状腺ホルモンと呼ばれるホルモンが作られています。
甲状腺ホルモンは体の中の細胞や組織にはたらきかけ、タンパク質や脂質などの栄養素の吸収・分解を促進するはたらきを担っています。
また、甲状腺ホルモンの量や血液中の濃度は、脳にある下垂体前葉と呼ばれる器官から放出される甲状腺刺激ホルモン(TSH)のはたらきで維持・調整がされているのです。
バセドウ病は、甲状腺刺激ホルモン(TSH)を異物と判断してしまい、これに対する自己抗体が作り出されてしまう病気です。
甲状腺刺激ホルモンに対する自己抗体が甲状腺を刺激し続けることで、甲状腺ホルモンが過剰に作り出されてしまい、それが血液中に大量に放出されてしまいます。
そのため、タンパク質や脂質の吸収・分解作用が通常よりも高められてしまうことで、体重の急激な減少が見られるのです。
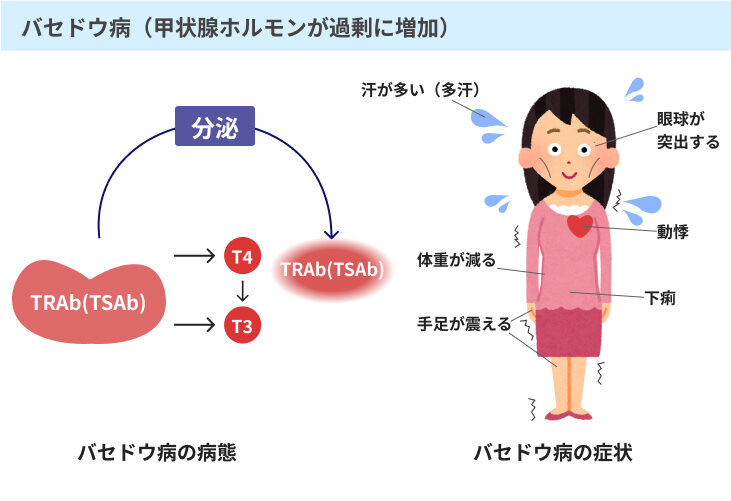
なお、甲状腺ホルモンは心臓の筋肉の収縮力を高め、心拍数を増加させるはたらきもあるため、動悸や息切れ、手指の震えなどの症状が現れることもあります。
(2)悪性腫瘍(がん)
悪性腫瘍(がん)は、細胞が過剰に成長・増殖することによって生じます。
がん細胞は血管やリンパ管などから酸素や栄養素を受け取ることによって、成長・増殖していきます。
そのため、がんができることで、必要なエネルギーをがん細胞に奪われてしまい、食欲不振や栄養素の吸収が妨げられることで体重の減少が起こるのです。
また、がん細胞が放出するサイトカインという物質がほかの細胞や組織にはたらきかけ、筋肉量や脂肪を減少させることで、体重が減ってしまうケースもあります。
特に胃がんや大腸がん、肺がんなどで見られることが多い症状です。
がんによる体重の減少が起こると、免疫機能が弱まり、がんの進行が早まるほか、感染症のリスクなども高まります。
ダイエット中の体重減少はがんの発見が遅れる可能性があり、特に注意が必要です。
がんが原因で生じる体重減少は、食欲不振や腹痛、嘔吐などの症状を伴うこともあります。
そのため、これらの症状の原因に心当たりがない場合には、早期に医療機関を受診することが望ましいです。
なお、がんは糖尿病を原因として引き起こされることも多いです。
これは、高血糖や高血圧の状態が長く続くことによって、抗酸化作用が低下することが理由として挙げられます。
私たちは、細胞や組織の活動に必要なエネルギー源を空気中の酸素から取り入れています。
そして、体の中に取り入れられた酸素は細胞の中に吸収され、エネルギーとなります。
その過程で作り出されるのが活性酸素であり、その量を維持・調整するはたらきを持つのが抗酸化作用なのです。
血糖値が高い状態が続くことで、この作用が弱められてしまい、過剰に作り出された活性酸素が自らの細胞や組織を傷つけることによって、がんができやすくなります。
そのため、糖尿病では、がんのリスクが増大する可能性があるため、注意が必要です。
(3)潰瘍性大腸炎
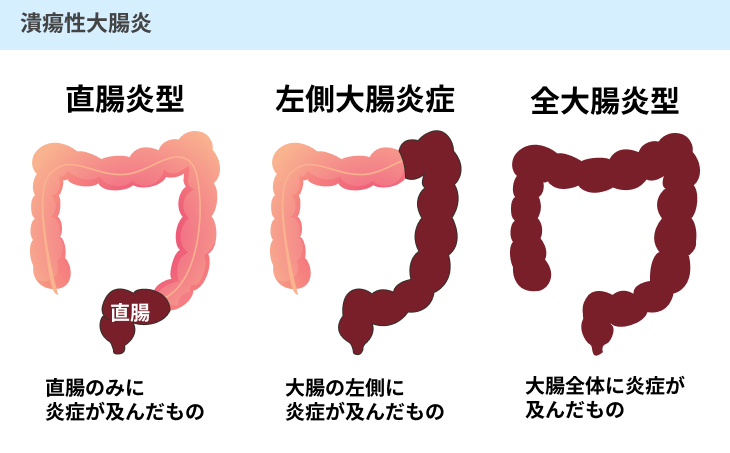
潰瘍性大腸炎は、大腸の粘膜に炎症が起こる病気です。
具体的には、粘膜がただれたり潰瘍ができたりすることで、下痢や腹痛、発熱などの症状が現れます。
また、炎症反応によって大腸のはたらきが弱まるため、必要な栄養素を腸管から吸収することができずに痩せていくことがあるのです。
なお、炎症が起こる部分はさまざまであり、直腸付近にのみ炎症が発生するケースのほか、大腸の左側全体、大腸の全体に起こる場合もあります。
原因は解明されていないものの、食事やストレスなどの環境の変化によって腸内細菌のバランスが崩れた際に大腸の免疫細胞が過剰に反応してしまうことで発症すると考えられています。
完治する治療法が確立されておらず、指定難病の1つとされているものの、薬物療法によって寛解の状態を維持することが可能です。
症状を放置すると、関節炎やがんなどの合併症を引き起こす場合があるため、早期に適切な治療を行うことが重要です。
(4)クローン病
クローン病は、小腸や大腸の粘膜に炎症が起こる病気です。
消化器に起こる炎症性疾患である点では、上記の潰瘍性大腸炎と共通しています。
もっとも、潰瘍性大腸炎は大腸のみに炎症が起こるのに対して、クローン病では小腸も含めた消化器のどの箇所でも炎症が起こることがある点に特徴があります。
具体的には、小腸のみに炎症が起こる場合と大腸のみに炎症が起こる場合、あるいはその両方に起こるケースもあります。
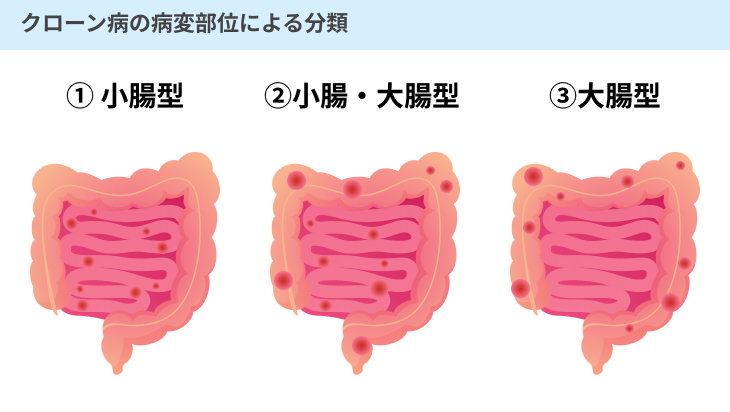
いずれの場合も、主に腹痛や下痢、発熱、肛門付近の痛みや腫れなどが現れることが多いです。
消化器に広く炎症が現れることで、栄養素の吸収が妨げられることで体重が減少することもあります。
クローン病も潰瘍性大腸炎と同様にその原因は解明されていないものの、寛解の状態を維持することで日常生活を送ることが可能です。
もっとも、寛解と悪化を繰り返すケースもあり、全身の倦怠感や貧血、栄養障害などの合併症を引き起こすこともあるため、長期にわたる治療や定期的な検査が必要となります。
(5)うつ病
不安や緊張を長い期間にわたって感じていると、交感神経のはたらきが刺激されてしまい、活発な状態となります。
交感神経が刺激され続けることで、不眠などの症状が現れると、うつ病を発症することもあります。
これによって、栄養素の消化吸収を促すはたらきがある副交感神経の活動が抑えられてしまい、食欲がなくなることがあります。
また、強いストレスによってうつ状態になると、胃や腸のはたらきも弱まってしまい、食事の量が減ることによって体重の減少が起こることがあるのです。
このほか、倦怠感や気力の低下など、精神的な症状が見られることも特徴です。
(6)認知症
認知症は、脳の神経細胞のはたらきが徐々に変化することで発症する病気です。
主に認知機能や判断能力の低下などが起こります。
また、食欲や味覚・嗅覚に関わる神経細胞のはたらきが変化することで、食事に対する興味や意欲が湧かなくなり、それによって体重の減少が見られることもあるのです。
なお、認知症は糖尿病によって引き起こされる可能性があることも指摘されています。
これは、血糖値が高い状態が続くことで、次第に血管が傷つけられてしまい、脳の神経細胞に酸素や栄養素が十分に行き届かなくなることに原因があります。
また、糖尿病になると、認知症の中でも大半を占めるアルツハイマー型認知症を引き起こしやすいことが報告されています。
アルツハイマー型認知症は、アミロイドβという物質が脳に長年にわたって蓄積することで、神経細胞が破壊されて発症すると考えられています。
インスリンはブドウ糖の分解・吸収を促進するはたらきを担いますが、役割を終えた後には分解酵素のはたらきによって分解されます。
このインスリンを分解する酵素は、アミロイドβも分解するはたらきがあり、糖尿病になってしまうと、過剰に放出されたインスリンを分解するために酵素が使われ、アミロイドβを分解する分が不足してしまうのです。
これによって、分解されなかったアミロイドβが蓄積されることで、アルツハイマー型認知症の発症トリガーとなることが明らかとなってきました。
特に糖尿病を原因とする認知症では、高次認知機能が低下しやすく、目的を達成するために計画的に行動するのが困難になるケースが多いです。
3.段階別|糖尿病の症状の変遷

すでに述べたように、糖尿病は血糖値が高い状態が長い間続くことによって発症します。
そのため、一時的に血糖値が高い状態になっても、直ちに発症するわけではありません。
もっとも、糖尿病を発症しても初期段階ではほとんど症状がなく、血糖値が高い状態がさらに続くことで徐々にさまざまな症状が現れるようになるため、注意が必要です。
具体的には、初期・中期・末期では現れる症状に違いがあります。
以下では、それぞれの段階で、どのような症状が現れるかについてご説明します。
(1)初期
先ほども述べたように、糖尿病の初期では自覚症状はほとんど見られないことが多いです。
もっとも、初期段階では体重の増加が起こることもあります。
糖尿病を発症すると、血液中のブドウ糖を細胞や組織が吸収することができなくなり、エネルギー不足に陥ってしまいます。
そのため、脳が糖分不足と判断してしまい、食事を通じて糖分を取り入れようとして食欲が増加し、体重の増加が見られるのです。
また、エネルギー不足となることで疲れやすくなったり、脳に栄養が行き届かなくなってイライラや集中力の低下などを引き起こすこともあります。
なお、糖尿病では亜鉛が尿の中に排出されてしまうことがあります。
亜鉛は体の中のさまざまな器官のはたらきを助ける役割を持っていますが、そのうちの1つに味覚の維持・調整に関するはたらきがあります。
そのため、糖尿病の初期には、体の中の亜鉛が不足して味を感じにくくなるなどの味覚障害が現れることもあるため、注意が必要です。
例えば、今までよりも濃い味の料理を好むようになったり、食欲の増進と体重の増加などが見られる場合には、糖尿病の症状である可能性もあります。
そのような場合には、内分泌科や糖尿病専門のクリニックなどを受診し、検査を受けることが望ましいでしょう。
(2)中期
症状が進行すると、糖尿病に特有の症状が現れるようになります。
具体的には、以下のようなものが挙げられます。
- 頻尿・多尿
- のどや口の渇き
- 倦怠感・疲労感
- 体重の急激な減少
これらの症状が現れた段階で適切な医療機関を受診し、治療を開始することで、後述する合併症の発症リスクを抑えることができます。
そのため、以下のような症状が現れている場合には直ちに医療機関を受診しましょう。
#1:頻尿・多尿
血糖値が高い状態が続くと、血管の中と外で濃度の差ができてしまいます。
そのため、体は血管の外の細胞や組織から水分を取り入れて、濃度の差を調整しようとします。
そうすると、血管の中には余分な水分が増えてしまい、今度はこれを体の外に排出しようとします。
これによって、尿の量や回数が増えてしまうのです。
具体的には、1日に8回以上トイレに行く場合を頻尿といい、1回の尿量が3ℓ以上の場合を多尿といいます。
特に夜中に何度もトイレに行くような状態であれば、糖尿病の可能性があります。
#2:のどや口の渇き

尿の量や回数が増えると、大量の水分が体の外へ排出されてしまいます。
これによって、体の中の細胞や組織は水分が不足した状態となってしまうのです。
そうすると、体は不足している水分を体の外から補おうとして、口やのどが異常に渇くようになります。
また、血糖値が高い状態が続くと、血液がドロドロした状態になってしまいます。
これによって血液中のブドウ糖が固まりやすくなってしまい、血管を傷つけたり詰まりやすくなってしまうのです。
そのような状態を回避するために、体は血液中のブドウ糖の濃度を下げようとして水分を必要とし、これによってのどが渇くこともあります。
そのため、激しい運動などをしていないにも関わらず、大量の水を飲むような場合には注意が必要です。
#3:倦怠感・疲労感

インスリンがなくなったり、インスリンのはたらきが弱まったりすることで、体はブドウ糖を吸収してエネルギー源にすることができなくなってしまいます。
そのため、体の細胞や組織はエネルギー不足になってしまい、常に疲労感や倦怠感が現れるようになります。
特に十分な睡眠や休養をとっているにも関わらず、疲れがとれない場合や体が疲れやすくなるケースなどが考えられます。
#4:体重の急激な減少

体重の減少が起こるのは、筋肉などに蓄えられているタンパク質を分解してエネルギー源とするためです。
これは、血液中のブドウ糖をエネルギー源として利用できなくなってしまうことに理由があります。
なお、タンパク質が分解されるときには、その副産物としてケトン体という物質が作られます。
これによって血液中に急激にケトン体が放出されると、血液が酸性に傾き、糖尿病ケトアシドーシスと呼ばれる状態に陥ってしまいます。
主に全身の倦怠感や激しいのどの渇きなどの症状のほか、嘔吐や腹痛などの症状が急激に現れるのが特徴です。
重篤な場合には、昏睡や意識障害を引き起こすこともあり、死に至るケースも見られます。
(3)末期
糖尿病の症状が進行・悪化すると、合併症を引き起こすことが多いです。
具体的には、手足の指先に痛みや痺れ、感覚異常が現れるほか、眼のかすみや視力の低下などが見られます。
これは、血糖値が高い状態が長期間にわたって続くことで、徐々に細い血管である毛細血管が傷ついたり詰まりやすくなったりすることに原因があります。
症状が進行すると、動脈などの太い血管にも影響が生じ、動脈硬化や心不全などの病気を引き起こすリスクが高まるため、注意が必要です。
また、手足の感覚異常を放置することで、次第に痛みを感じなくなってしまいます。
そのため、怪我や傷を負っても気づかず、感染症のリスクが高まります。
特に手足の先の怪我や傷から細菌感染などが起こり、細胞が壊疽することで、手足の切断を余儀なくされるケースもあるのです。
また、通常は激しい痛みを伴うような病気でも、痛みを感じないことで放置され、突然死につながるケースもあるため、注意が必要となります。
このように、糖尿病を放置することは生命にも関わるため、早期の治療や予防が必須となることを押さえておきましょう。
4.糖尿病の予防に効果的な対策

糖尿病には、インスリンが作られなくなってしまう1型糖尿病とインスリンの作用が弱まってしまう2型糖尿病の2つのタイプがあります。
1型糖尿病は、インスリンを作り出す膵臓のランゲルハンス島のβ細胞を異物と判断してしまい、これに対する自己抗体が作り出されることで発症します。
そして、この自己抗体がβ細胞を攻撃して破壊してしまうため、インスリンが作られなくなってしまうのです。
なお、β細胞に対する自己抗体が作り出されてしまう原因については不明な部分が多く、1型糖尿病を予防することは難しいとされています。
これに対して、2型糖尿病は遺伝的要因に生活習慣の乱れが加わることで発症することが知られています。
具体的には、肥満に傾くような食習慣や生活習慣を持っている場合には、2型糖尿病になるリスクが高まります。
そのため、肥満になるような生活習慣を改善することで、2型糖尿病を予防することにつながります。
具体的には、以下のようなものが挙げられます。
- 有酸素運動
- レジスタンス運動
- 食事のバランスの改善
いずれも肥満を予防するために効果的な対策ですが、血糖値の上昇を抑えるためにも有効です。
なお、これらは2型糖尿病の予防になることはもちろん、糖尿病の症状が進行・悪化することを防ぐ効果も期待できます。
(1)有酸素運動

有酸素運動とは、酸素を利用することで体の筋肉を動かす運動のことを指します。
例えば、ウォーキングやジョギング、ランニングなどが代表的です。
有酸素運動を行うことで、体の中のブドウ糖や脂肪などがエネルギー源として消費されます。
これによって、血液中のブドウ糖の消費を促し、血糖値の上昇を抑える効果が期待できるのです。
また、体の中に蓄えられている脂肪がエネルギーとして消費されることも、糖尿病の予防にとっては有効です。
これは、脂肪が蓄積されることによって、細胞に対するインスリンの作用が弱められてしまうことと関係があります。
脂肪が貯まった状態では、インスリンの作用が弱まる「インスリン抵抗性」がついてしまい、血糖値が上昇しても、これを抑えることができなくなってしまうのです。
そのため、有酸素運動に取り組んで余分な脂肪を燃焼することは、インスリンの作用を高めて血糖値の上昇を抑えることにもつながります。
(2)レジスタンス運動

レジスタンス運動は、筋肉に繰り返し負荷をかけ続ける運動のことです。
筋力トレーニングの1種であり、スクワットや腕立て伏せなどがこれにあたります。
筋肉をつけることで、基礎代謝を向上させることにつながり、脂肪が燃焼されやすくなります。
これによって、インスリンの作用を高め、血糖値のコントロールにも効果が期待できます。
なお、レジスタンス運動単体でも血糖値のコントロールに効果を発揮しますが、有酸素運動と同時に行うことでさらなる効果を得ることが可能です。
そのため、糖尿病を予防するためには、有酸素運動とレジスタンス運動を組み合わせて取り組むことがおすすめです。
また、これ以外にも、日常生活での活動に費やすエネルギー消費を高めることも肥満を予防するために効果的であることが知られています。
例えば、日常生活の中で座っている時間を減らし、立った姿勢を維持することや移動には階段などを使うことなどの工夫をすることで、エネルギー消費を高めることが可能です。
このように、普段から少しずつ動く習慣を身につけていき、それを継続させることが最も大切です。
(3)食事のバランスの改善

食事によって糖などの栄養素の取り込みが行われるため、食事のバランスを改善させることは、糖尿病予防のためにも重要です。
具体的には、食事の量と栄養素のバランス、そして食事のリズムを改善することを心がけましょう。
食事の量に関しては、米やパンなどの主食の量を一定にすることのほか、年齢や普段の活動量に合わせた適切な摂取カロリーを設定することが大切です。
また、それに加えて、食事の栄養素のバランスでは、主食・主菜(肉や魚、大豆など)・副菜(野菜や海藻類)を3食すべてで揃えることが効果的です。
特に野菜や海藻類、きのこ類などに含まれている食物繊維やミネラルは、糖の吸収を緩やかにするはたらきがあるため、摂取量を少し多くするなどの工夫も必要でしょう。
なお、できるだけ血糖値を上げないような食事のリズムも大切です。
具体的には、早食いを避け、野菜やタンパク質を先に摂取し、最後に炭水化物(糖質)をとることで、血糖値の上昇を抑えることができます。
また、朝食を抜くなどの不規則な食事の習慣や就寝前の食事なども血糖値の上昇や肥満のリスクを高めることが報告されています。
そのため、規則的な食事の習慣やリズムを整えることが肥満を防止し、糖尿病の発症リスクを下げることにつながります。
まとめ
本記事では、糖尿病と体重の減少の関係性、体重の減少が見られるほかの病気などについて解説しました。
糖尿病が進行・悪化すると、体重が急激に減っていくことがあり、ダイエットなどを行っていないにも関わらず痩せていくような場合には注意が必要です。
また、のどや口が異常に渇く場合や理由の分からない倦怠感・疲労感が同時に見られる場合には、糖尿病の可能性があります。
これらの症状が現れている場合には、早期に内分泌科や糖尿病専門のクリニックなどの医療機関を受診して精密検査を受けることがおすすめです。
