糖尿病の治療薬とは?薬の種類や効果、注意点などについて解説
「糖尿病の治療には薬が使われることもあるのか」
「糖尿病の治療薬にはどのような種類や特徴がある?」
「薬を服用するときの注意点について知りたい」
糖尿病の治療法について、このような疑問や不安をお持ちの方もいると思います。
糖尿病は、血液中のブドウ糖の濃度(血糖値)が高い状態が長く続くことで発症する病気です。
血糖値の調整には、膵臓で作られるインスリンというホルモンが関わっていますが、インスリンの量が不足したり、インスリンのはたらきが弱められたりすることで、血糖値が高い状態が続きます。
そのため、インスリンを体の中で作り出すことができなくなった場合には、不足しているインスリンを注射によって補うインスリン療法が行われます。
もっとも、インスリンを作り出す機能が残っている場合には、薬によってインスリンの放出量を増やしたり、インスリンのはたらきを高めることで血糖値を下げることも可能です。
本記事では、糖尿病の治療で用いられる薬の種類や特徴について解説します。
なお、薬の種類によっては、特有の副作用などが生じる場合もあります。
薬の副作用を抑えつつ、効果的な治療を進めるための注意点についても合わせて解説しますので、糖尿病の治療について悩みや不安を解消するための参考となれば幸いです。
1.糖尿病の薬物療法の意義

糖尿病の治療は、食習慣と運動習慣を見直し、改善させることが基本です。
これによって、血糖値を正常な範囲に保つことが主な目的となっています。
血糖値にはいくつかの指標があり、以下のような数値の場合には、糖尿病が強く疑われることになります。
| 血糖値の指標 | 糖尿病の判断基準値 |
| 空腹時血糖値 | 126㎎/dL以上 |
| 食後血糖値 | 200㎎/dL以上 |
| グリコヘモグロビン(HbA1c) | 6.5%以上 |
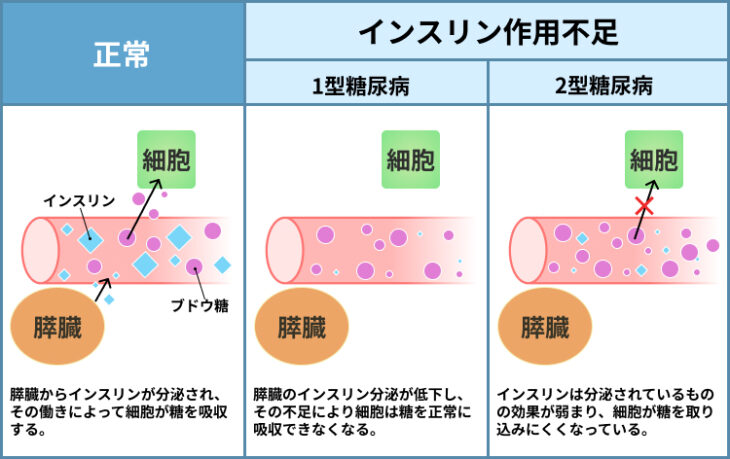
糖尿病は、インスリンというホルモンのバランスが崩れ、血液中のブドウ糖をうまくエネルギーとして吸収できなくなる病気です。
ブドウ糖は細胞の活動に必要な栄養素であり、インスリンは細胞の中にブドウ糖を取り込ませることによって、ブドウ糖をエネルギー源として消費させ、これによって血糖値を下げます。
しかし、インスリンの量が減ったり、細胞へのはたらきかけが弱められたりすることで、ブドウ糖がうまく細胞の中に吸収されなくなると、血液の中にブドウ糖があふれてしまい、血糖値が高いままとなってしまうのです。
そうすると、血液がドロドロの状態となってしまい、これを放置することで徐々に血管が傷ついたり詰まったりしてしまい、さまざまな合併症や病気を引き起こすリスクが高まります。
そのため、早期に血糖値を安定させ、合併症や病気を発症してしまうリスクを抑えることが糖尿病の治療の目的です。
もっとも、食習慣と運動習慣の改善を行っても血糖値の改善が見られない場合には、血糖値を下げるはたらきがある薬(経口血糖降下薬)による薬物療法がとられることがあります。
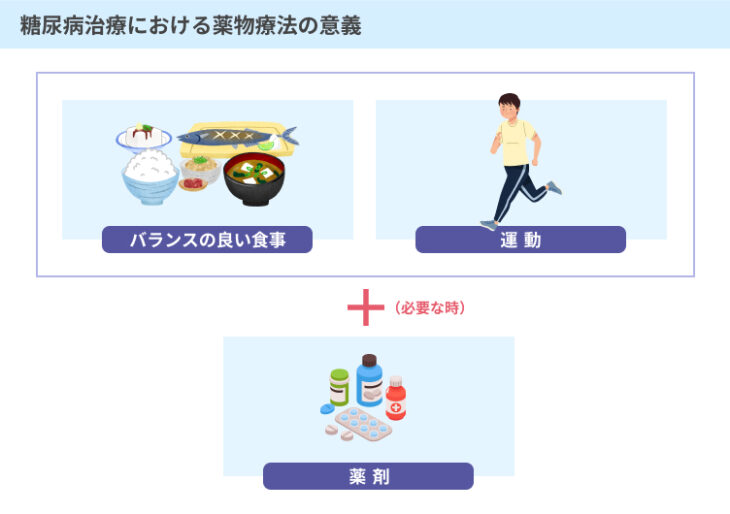
具体的には、食事療法と運動療法に取り組み、2~3か月を経過しても血糖値のコントロールができない場合に薬物療法を追加で行うことが検討されます。
そのため、糖尿病の治療で必ず経口血糖降下薬が用いられるというわけではありません。
また、目標となる血糖値の基準は、治療の目的によっても異なりますが、以下のような基準が用いられることが一般的です。
| 治療の目的 | 目標血糖値(HbA1c) |
| 血糖値の正常化を目指す | 6.0%未満 |
| 合併症を予防する | 7.0%未満 |
なお、糖尿病には、原因によって1型と2型の分類があります。
インスリンを作り出す膵臓のβ細胞が何らかの原因で破壊されることにより、インスリンが作られなくなることで発症するものを1型糖尿病といいます。
これに対して、インスリンは十分に作られるものの、細胞に対するはたらきが弱められることによって引き起こされるのが2型糖尿病です。
糖尿病の治療で用いられる経口血糖降下薬は、インスリンを作り出すはたらきが残っていることを前提に、インスリンの放出量を増やしたり、細胞に対するインスリンのはたらきをよくしたりするために処方されます。
そのため、経口血糖降下薬を用いた薬物療法は、もっぱら2型糖尿病の治療で行われることに注意が必要です。
これに対して、インスリンの量が絶対的に足りない状態である1型糖尿病では、インスリン注射を用いたインスリン療法が必要不可欠となります。
このように、糖尿病の分類によっても、とられる治療法には違いがあることも押さえておきましょう。
なお、2型糖尿病の症例では、経口血糖降下薬を用いて血糖値が改善した場合には、薬の量を減らしたり、なくしたりできるケースもあります。
1型糖尿病と2型糖尿病の違いや特徴については、以下の記事でも解説していますので、合わせてご覧ください。
なお、糖尿病によって引き起こされやすい合併症や病気については、以下の記事も合わせてご参照ください。
2.経口血糖降下薬の種類と特徴

血糖値を下げる効果が期待できる経口血糖降下薬にも、いくつかの種類があります。
具体的には、薬のはたらきによって、以下のように分類することが可能です。
- インスリンの放出を促す薬
- 細胞へのインスリンのはたらきを高める薬
- ブドウ糖の吸収や排出を調整する薬
2型糖尿病では、血糖値のコントロールがうまくいかない原因として、主に細胞に対するインスリンのはたらきが弱められること(インスリン抵抗性)が挙げられます。
しかし、これに加えて、膵臓でのインスリンの放出量の減少が起こっているケースも見られます。
そのため、これらの薬のうち、どの薬が処方されるかは膵臓の状態や症状などに合わせて判断されることが一般的です。
(1)インスリンの放出を促す薬
インスリンは、膵臓にあるβ細胞で作られ、血液中に放出されます。
血糖値が高い状態が続いている原因がインスリンの放出量が減ってしまっていることにある場合には、以下のような薬が用いられます。
- スルホニル尿素薬(SU薬)
- 速効型インスリン分泌促進薬(グリニド薬)
- DPP-4阻害薬
- GLP-1受容体作動薬
それぞれの特徴についてご説明します。
#1:スルホニル尿素薬(SU薬)
スルホニル尿素薬(SU薬)は、膵臓のβ細胞にあるSU受容体と呼ばれる器官を刺激してインスリンの放出を促す薬です。
-e1753773612224.jpg)
通常、インスリンは血糖値が上昇した場合にβ細胞から放出されます。
また、体の中に取り込まれた栄養素が小腸に到達した際に放出されるインクレチンというホルモンが膵臓にはたらきかけた場合にもインスリンが放出されます。
SU薬はそのような経路を通さずに膵臓を刺激することでインスリンの放出を促すところに特徴があります。
そのため、食事や血糖値の上昇に関わらず、インスリンの放出量を増やす効果が期待できるのです。
特に膵臓のはたらきは弱まっていないものの、十分な量のインスリンを放出することができずに血糖値が上がっている場合や空腹時血糖値が高い場合に処方されることがあります。
また、1日に1~2回程度服用することで効果が続くことも大きなメリットといえるでしょう。
もっとも、食事のタイミングとは無関係にインスリンの放出が促されるため、血液中のブドウ糖が過剰にエネルギーとして消費されることで、低血糖を引き起こしやすいことが知られています。
特に高齢者や腎臓の機能が低下している場合に低血糖の症状が起こりやすくなることが報告されています。
また、インスリンには余分なブドウ糖を脂肪や筋肉に蓄えるはたらきもあるため、インスリンが放出されることで体重の増加が見られるケースがあることにも注意が必要です。
脂肪が増えることによる体重の増加は、インスリン抵抗性を高める原因にもなります。
副作用による体重の増加を放置すると、却って血糖値が上がりやすくなってしまう可能性があることに注意が必要です。
なお、SU薬は服用期間が長くなることで、次第に膵臓のβ細胞のはたらきが弱められてしまうことがあります。
そうすると、SU薬を服用しても十分な量のインスリンが放出されず、却って糖尿病の症状を悪化させてしまう可能性があることにも注意が必要といえるでしょう。
そのような場合には、投与量を減らしたり薬を変更したりするなどの対応が必要となることもあります。
#2:速効型インスリン分泌促進薬(グリニド薬)
速効型インスリン分泌促進薬(グリニド薬)は、SU薬と同様に膵臓のβ細胞を直接刺激することでインスリンの放出量を増やす薬です。
SU薬と比較すると、薬の作用が続く時間は短く、食事の前後で1日3回服用することが一般的といえます。
なお、膵臓のβ細胞のはたらきが残っていることが前提となり、特に食後血糖値が高い症例で処方されることが多いです。
また、SU薬と同じくインスリンの放出量を増やす薬であることから、低血糖と体重の増加が副作用として起こりやすいです。
もっとも、薬の効果がSU薬よりも短いため、それほど強い症状は現れないことが多いのも特徴といえます。
なお、腎臓の機能が低下している症例にも効果が期待できることが知られており、また、2型糖尿病の初期ではインスリンを放出する機能が妨げられていることもあるため、初期段階からも処方されるケースが見られます。
しかし、インスリンを放出する機能がすでに低下している場合や空腹時血糖値が高い場合には、十分な効果が期待できないため、注意が必要です。
#3:DPP-4阻害薬
DPP-4は、インクレチンという物質を分解する酵素です。
インクレチンは、食事によって取り込まれた栄養素が小腸に到達した際に放出され、これが膵臓のβ細胞にはたらきかけることでインスリンが放出されます。
DPP-4阻害薬は、インクレチンを分解してしまうDPP-4を抑え、インスリンの放出を妨げるはたらきを除去する薬です。
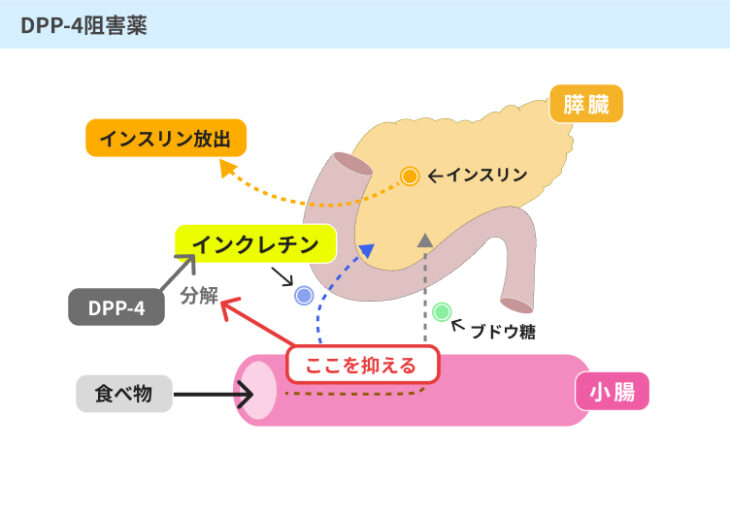
SU薬とグリニド薬は膵臓に直接はたらきかける薬であるのに対して、DPP-4阻害薬は間接的にインスリンの放出を促す薬といえるでしょう。
そのため、β細胞に負担をかけにくく、比較的長期間にわたって服用することも可能です。
また、インクレチンは食後に放出されるホルモンであることから、DPP-4阻害薬による効果は食後血糖値が上昇している場合にのみ現れます。
そのため、SU薬やグリニド薬とは異なり、空腹時にはインスリンの放出が促されることはありません。
これによって、DPP-4阻害薬のみを服用している場合には、低血糖や体重の増加などの副作用が起こりにくいことが大きな特徴でもあります。
また、食事のタイミングと関係なく、1日に1~2回程度の服用によって十分な効果を期待することができ、中には1週間に1回の服用で効果が得られるものもあります。
なお、DPP-4阻害薬は、腎臓で排泄されるため、腎機能が低下している場合や高齢者の場合には、服用量を減らすなどの対応が必要となる場合もあります。
また、ほかの経口血糖降下薬との併用も可能であるものの、特にSU薬との併用の場合には、強い空腹感や動悸、手指の震えなどの重症低血糖の症状を引き起こすリスクが高まることが報告されています。
さらに、頻度は少ないものの、腹部の膨張感や便秘・下痢などの副作用が見られるケースもあるため、現れる症状に注意を払いながら服用することが大切です。
#4:GLP-1受容体作動薬
GLP-1受容体作動薬は、2型糖尿病の治療において近年注目されている薬剤です。
この薬は、私たちの腸から分泌される「GLP-1(グルカゴン様ペプチド-1)」という消化管ホルモンのはたらきを増強することで、血糖値を効果的にコントロールします。
GLP-1は、食事が消化管に入ると放出が促され、主に以下の3つの重要な作用を通じて血糖値の調節に貢献します。
| 作用の種類 | 内容 |
| インスリン放出の促進(血糖依存性) | 膵臓のβ細胞に直接はたらきかけ、血糖値が高いときにのみインスリンの放出を促します。 この「血糖依存性」という特性が低血糖のリスクを大幅に低減する大きな理由です。 血糖値が正常範囲にある場合や低い場合には、インスリンの放出を過剰に刺激することはありません。 |
| グルカゴン放出の抑制 | 膵臓のα細胞からのグルカゴンの放出を抑えます。 グルカゴンは血糖値を上昇させるホルモンであるため、その放出を抑えることで、食後の急激な血糖値の上昇を防ぐことが可能です。 これによって、全体的な血糖コントロールを改善します。 |
| 胃内容排出速度の遅延と食欲の抑制 | 胃の動きを緩やかにし、消化された食物が腸へ移動するスピードを遅らせます。 これにより、食後の血糖値が急激に上がることを抑えるとともに、満腹感が持続しやすくなります。 これによって、食欲を自然に減少させ、体重を減らす効果が期待できます。 特に肥満を伴う糖尿病患者にとって有益な作用です。 |
GLP-1受容体作動薬が糖尿病治療薬として多くのメリットを持つのは、GLP-1本来の生理的な作用を応用しているためです。
| 主なメリット | 内容 |
| 低血糖の低さ | 血糖値が高い場合にのみインスリンの放出を促すため、単独で使用した場合に重篤な低血糖を引き起こすリスクは極めて稀です。 これは、SU薬などのインスリンの放出を促す薬と比較して大きな利点であり、患者の日常生活の安全性を高めます。 |
| 体重の減少効果 | 食欲を抑える作用と胃内容排出速度の遅延効果により、多くの患者で体重減少が認められます。 特に肥満を合併している2型糖尿病患者にとって、血糖コントロールの改善と同時に体重管理ができる点は大きなメリットです。 |
| 心血管イベントのリスク低減 | 大規模な臨床研究によって、一部のGLP-1受容体作動薬では、心血管疾患(心筋梗塞、脳梗塞など)のリスクを低減する効果が報告されています。 これは、糖尿病治療における新たな目標として、血糖コントロールだけでなく、心血管保護の観点からも重要な意味を持ちます。 |
| 多様な投与方法 | 毎日の注射が必要なものから、週に1回の注射で済むもの、さらに経口薬(セマグルチドなど)まで登場しています。 患者のライフスタイルやニーズに合わせて選択肢が広がっていることも特徴の1つです。 これにより、治療の継続性が向上し、より多くの患者が治療を受けやすくなっています。 |
GLP-1受容体作動薬は、そのユニークな作用機序と多様なメリットから、糖尿病治療において重要な位置を占める薬剤となっています。
しかし、どのような治療薬もそうであるように、医師と患者が密に連携し、個々の病態やライフスタイルに合わせた適切な治療計画を立てることが何よりも重要です。
(2)細胞へのインスリンのはたらきを高める薬
血糖値が高い状態が続くのは、インスリンの量は十分に放出されているものの、細胞へのはたらきかけが弱くなってしまうこと(インスリン抵抗性)に原因があるケースもあります。
そのような場合には、インスリン抵抗性を改善させる経口血糖降下薬が処方されるのが一般的です。
具体的には、以下のようなものがあります。
- ビグアナイド薬
- チアゾリジン薬
- イメグリミン塩酸塩
順にご説明します。
#1:ビグアナイド薬
ビグアナイド薬は、肝臓でブドウ糖が作り出される「糖新生」というはたらきを抑え、筋肉や脂肪に蓄えられたブドウ糖(グリコーゲン)の分解・吸収を促す薬です。
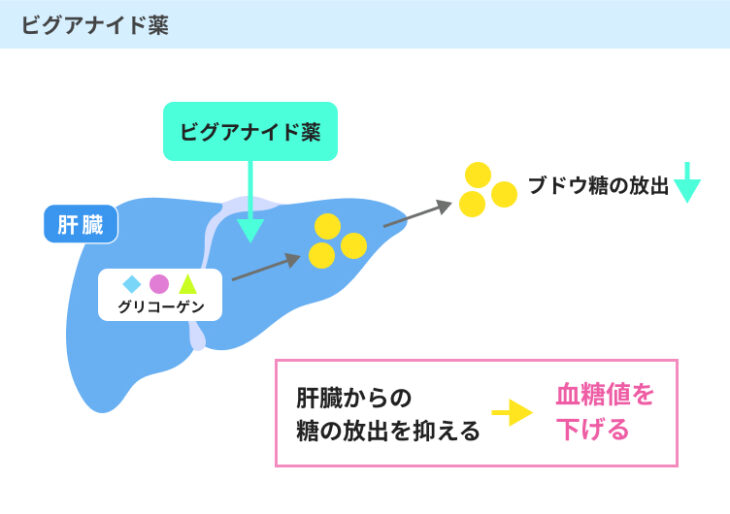
これによって、血液中のブドウ糖の量を減らし、血糖値を下げる効果が期待できます。
インスリンは、ブドウ糖をエネルギー源として消費させるはたらきのほか、血液中にブドウ糖が不足した場合に肝臓でブドウ糖を作り出す糖新生というはたらきにも関わります。
通常であれば、インスリンは糖新生によって作り出されるブドウ糖の量が過剰にならないように調整をしているものの、インスリン抵抗性が高まることによって、そのバランスが崩れてしまうのです。
これによって、肝臓でブドウ糖が過剰に作られてしまい、それが血液中に放出され、血糖値の上昇が起こります。
ビグアナイド薬は、膵臓に直接はたらきかけることなくブドウ糖の分解・吸収を促すため、膵臓のβ細胞に負担をかけることなく血糖値を低下させることが可能です。
また、インスリンの放出自体を促す薬ではないため、インスリンのはたらきすぎによる体重の増加や低血糖を引き起こしにくいことが知られています。
もっとも、悪心や嘔吐、腹痛や下痢などの副作用が生じることもあります。
また、肝臓や腎臓、心肺機能が低下している場合やこれらの機能障害をすでに患っている場合には使用することができません。
なお、ビグアナイド薬は肝臓のはたらきを抑える効果があり、この薬を服用している場合に過度の飲酒をしてしまうと、肝臓でアルコールが分解されなくなってしまい、体に悪影響が生じる可能性があります。
そのため、ビグアナイド薬を服用している際には過度な飲酒を控えることも重要です。
また、肝臓での糖新生が抑えられることで、ブドウ糖の材料となる乳酸が消費されずに体の中に溜まってしまうことがあります。
そして、余分な乳酸が血液中にあふれることで稀に「乳酸アシドーシス」という症状を引き起こすことがあるため、注意が必要です。
特に高齢者の場合に起こりやすいことが知られており、嘔吐や下痢、脱水症状などが見られ、重篤な場合には意識障害や昏睡から死に至るケースもあります。
さらに、発熱時や食欲不振の状態(シックデイ)では、一時的に服用をやめるなどの対応が必要な場合もあります。
このように、服用に際してはいくつか注意点があるため、医師の指示に従いながら服用をすることが最も大切です。
#2:チアゾリジン薬
チアゾリジン薬は、脂肪細胞にはたらきかけ、インスリン抵抗性を改善させることで、インスリンのはたらきをよくする薬です。
細胞に対するインスリンのはたらきが弱められてしまう原因にはいくつかあり、肥満もその中の1つです。
これは、大きくなった脂肪細胞からインスリンのはたらきを弱める物質が放出されることで、インスリン抵抗性が高められてしまうことに理由があります。
チアゾリジン薬は、インスリン抵抗性を高めてしまう物質の放出量を減らして、インスリンのはたらきを改善させる効果が期待できるのです。
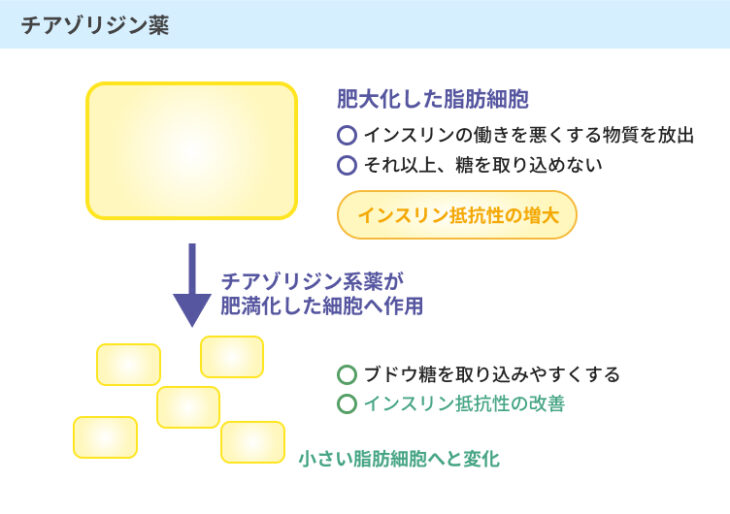
ビグアナイド薬と同様に、インスリンの放出量自体を増やす薬ではないため、低血糖を引き起こしにくいことが知られています。
特にインスリンを作り出すβ細胞のはたらきが維持されており、インスリン抵抗性が高い症例で効果的な場合が多いです。
また、動脈硬化の発症を抑える効果があることも知られており、脳卒中の再発や心筋梗塞の予防効果が期待できることが報告されています。
さらに、脂肪肝を改善させるはたらきがあることも知られています。
もっとも、体液量の調整がうまくできずに浮腫(むくみ)が生じる場合があり、このことが心不全を引き起こすリスクがあります。
そのため、心臓の機能が著しく低下している場合には処方できないため、注意が必要です。
また、腎機能や肝機能に障害がある場合や妊婦の場合にも処方は禁忌とされています。
なお、体液量の増加とそれに伴うむくみの副作用は特に女性に起こりやすいことが知られているほか、インスリン注射との併用ケースでも見られることがあります。
このほか、チアゾリジン薬は骨密度を低下させ、女性では骨折のリスクが高まり、また男女とも骨粗しょう症のリスクを高める可能性が指摘されています。
#3:イメグリミン塩酸塩
ツイミーグ(イメグリミン塩酸塩)は、2021年に日本で承認された、新しい作用機序を持つ2型糖尿病治療薬です。
有効成分であるイメグリミンは、日本で初めての経口糖尿病治療薬として注目されています。
従来の糖尿病治療薬とは異なるアプローチで血糖値を改善するため、多くの患者にとって新たな選択肢となっています。
ツイミーグは、ミトコンドリアの機能を改善することで、血糖値を下げる3つの主要な作用を発揮します。
ミトコンドリアは細胞内のエネルギー産生に関わる重要な小器官であり、その機能改善が糖尿病治療に貢献するという点は、これまでの治療薬には見られなかったユニークな作用機序です。
ツイミーグは、インスリンを分泌するβ細胞のミトコンドリア機能を向上させることで、ブドウ糖に応じた適切なインスリン放出を促します。
これにより、食後の高血糖を抑える効果が期待できます。
なお、先ほども述べたように、糖尿病患者では血糖値が低いときにブドウ糖を新たに作り出す「糖新生」というはたらきが過剰になり、高血糖の一因となることがあります。
ツイミーグは、肝臓のミトコンドリア機能を改善することで、過剰な糖新生を抑え、血糖値を安定させることが可能です。
筋肉は、インスリンのはたらきによって血液中のブドウ糖を取り込み、エネルギーとして利用したり、グリコーゲンとして蓄えたりします。
糖尿病患者では、このブドウ糖の取り込みが十分にできない「インスリン抵抗性」がしばしば見られます。
ツイミーグは、筋肉細胞のミトコンドリア機能を改善することで、インスリン感受性を高め、ブドウ糖の取り込みを促し、血糖値を低下させます。
これらの作用により、ツイミーグは「インスリン分泌促進」と「インスリン抵抗性改善」、そして「糖産生抑制」という3方向から多角的に血糖値を下げる効果を発揮します。
これは、単一の作用機序に依存する従来の薬剤とは異なる、総合的なアプローチといえるでしょう。
(3)ブドウ糖の吸収や排出を調整する薬
血液中にあふれているブドウ糖が細胞に吸収されるのを抑えたり、余分なブドウ糖を体の外に排出させたりすることで、血糖値を下げることができます。
具体的には、以下のような薬が用いられます。
- αグルコシダーゼ阻害薬
- SGLT2阻害薬
それぞれの効果や特徴について、ご説明します。
#1:αグルコシダーゼ阻害薬
αグルコシダーゼ阻害薬は、小腸での糖の分解を遅らせることで、血糖値の急激な上昇を抑える薬です。
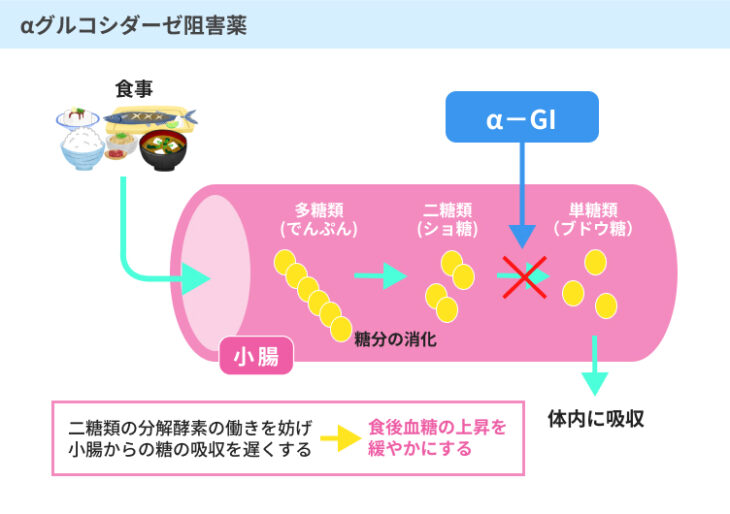
特に食後血糖値が高い症例で処方されることが多いです。
インスリンの放出を促すはたらきはないため、低血糖を引き起こすことは少ないものの、得られる効果は限定的であるといえます。
また、小腸の消化酵素のはたらきを抑える薬であるため、腹部の膨張感などの胃腸障害のほか、体重の減少などが副作用として現れることがあります。
ほかの経口血糖降下薬との併用で低血糖のリスクが高まるため、ほかの薬と服用する場合には低血糖に陥った場合に備えてブドウ糖を携帯しておくことが大切です。
なお、砂糖はαグルコシダーゼ阻害薬のはたらきによって分解・吸収が抑えられてしまうため、必ずブドウ糖を携行することが重要といえます。
#2:SGLT2阻害薬
SGLT2阻害薬は、腎臓でのブドウ糖の再吸収を抑え、余分なブドウ糖を尿として排出することで血糖値を下げる薬です。
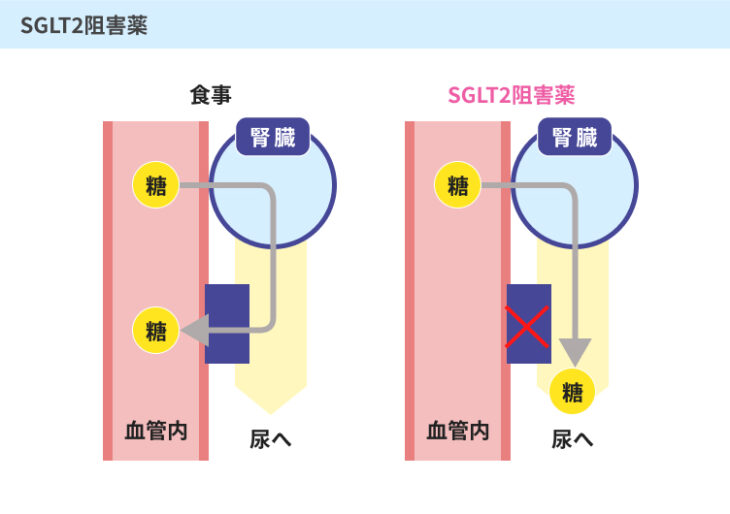
この薬の一部には、1型糖尿病にも処方できるものもあります。
また、血糖値だけでなく、血圧や尿酸値を下げる効果があることも報告されています。
心不全などの心血管系の病気の発症リスクを下げたい場合や脂肪肝の改善を図りたい場合などにも効果的であり、そのような場合に処方されるケースも多いです。
なお、余分なブドウ糖を尿として排出するはたらきがあるため、頻尿や多尿といった副作用が見られます。
これによる脱水症状や喉の渇きなどの副作用が引き起こされるケースもあります。
また、薬の効果として尿糖が出るため、尿路感染症(膀胱炎など)のリスクが高まることにも注意が必要です。
3.経口血糖降下薬で血糖値の改善が見られない場合の治療法

上記のような経口血糖降下薬を服用することによって、血糖値を改善させることが可能です。
もっとも、さまざまな要因から血糖値が安定しないケースもあります。
そのような場合には、症状などに応じて、以下のような治療法がとられることがあります。
- 同じ薬の服用量を増やす
- ほかの経口血糖降下薬も合わせて服用する
- インスリン療法に切り替える
順に見ていきましょう。
(1)同じ薬の服用量を増やす

経口血糖降下薬は、それぞれに特有の副作用などがあります。
そのため、薬物療法を開始する際には、どの薬を選択する場合であっても、まずは少量から処方することが一般的です。
もっとも、薬によっては少量の処方では十分な効果が現れないこともあります。
そのような場合には、まずは同じ薬の投与量を増やすことで様子を見るケースがあります。
特に2型糖尿病の治療薬として第一に選択されることが多いビグアナイド薬は、血糖値を下げる効果と投与量に関係性があることが知られています。
そのため、ビグアナイド薬の処方を開始してから3か月程度を経過しても、十分な血糖値コントロールができない場合には、投与量を増やすことで効果が期待できる場合もあります。
一般的に、薬は投与量を増やすことで効果が大きくなることが期待できるものの、増やしすぎても効果が頭打ちになることもあるため、注意が必要です。
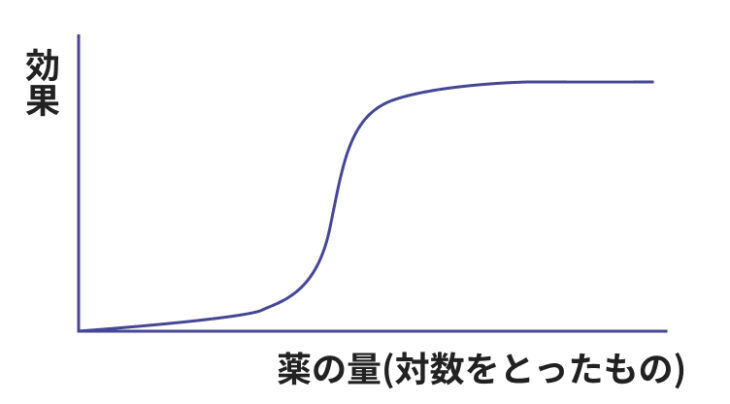
そのような場合には、ほかの経口血糖降下薬と組み合わせて処方されることがあります。
また、薬によっては、同じ薬の投与量を増やすよりも、ほかの薬を合わせて服用することで血糖値の改善を図ることができる場合もあるのです。
(2)ほかの経口血糖降下薬も合わせて服用する

血糖値の状態や現れている症状などによっては、ほかの経口血糖降下薬を組み合わせて処方されることもあります。
例えば、ビグアナイド薬による薬物療法で血糖値の改善効果が得られない場合には、DPP-4阻害薬を追加で処方することもあります。
ビグアナイド薬はインスリン抵抗性を改善させる効果が期待でき、これにインスリンの放出を促す薬を合わせて服用することで、相乗効果による血糖値の改善を期待することが可能です。
また、同じインスリンの放出促進効果があるSU薬やグリニド薬が処方される場合もありますが、特にSU薬とビグアナイド薬の併用では低血糖を引き起こすリスクがあることに注意が必要です。
そのため、どの経口血糖降下薬を追加で処方するかについては、血糖値の改善効果や低血糖のリスク、そのほかの副作用も考慮に入れながら選択されます。
なお、複数の経口血糖降下薬を処方する場合にも限界はあり、併用は3種類までとなることが一般的です。
そのため、複数の経口血糖降下薬を組み合わせても十分な血糖値の改善効果が見られない場合には、インスリン注射によるインスリン療法がとられることも多いです。
(3)インスリン療法に切り替える
複数の経口血糖降下薬を用いても血糖値が改善しない場合には、これを放置することで次第に血管が傷つき、合併症を引き起こすリスクが高まります。
そのため、インスリン注射を用いたインスリン療法がとられることが一般的です。
インスリン療法では、体に不足しているインスリンを直接注射によって補うため、経口血糖降下薬を用いる場合よりも確実に血糖値を下げる効果が期待できる点に特徴があります。
なお、2型糖尿病の場合には、経口血糖降下薬による治療が長く続くと、徐々に膵臓のβ細胞に負担がかかり、インスリンの放出量が次第に減っていくことがあります。
そのような場合には、経口血糖降下薬の服用を中断し、インスリン療法に切り替えることによって、膵臓のβ細胞を休ませ、インスリンの放出量を改善させることができるケースがあるのです。
これによって、インスリンの放出量が改善すると、インスリン注射をやめて再び経口血糖降下薬での治療が可能になることもあります。
インスリン療法の詳細やインスリン製剤の打ち方のポイントなどについては、以下の記事で詳しく解説しています。
4.経口血糖降下薬の服用に関する注意点

経口血糖降下薬を用いた治療の効果を引き出すためには、服用に関するいくつかの注意点を守る必要があります。
具体的には、以下のような点を押さえておきましょう。
- 低血糖などの副作用に注意する
- 服用量や服用回数を自己判断で変えない
- 食事療法と運動療法を継続する
順にご説明します。
(1)低血糖などの副作用に注意する
経口血糖降下薬の中でも、インスリンの放出を促す薬では、低血糖の副作用が起こりやすいです。
低血糖とは、正常な範囲を超えて血糖値が下がった状態のことをいい、体は血糖値が下がりすぎないようにインスリンのはたらきを妨げるインスリン拮抗ホルモンを放出します。
これによって交感神経が刺激され、動悸や発汗量の増加、手指の震えなどの症状が現れます。
また、血糖値がさらに下がってしまうと、めまいや強い空腹感なども現れ、重篤な場合には意識障害や昏睡につながり、生命にも関わるため、注意が必要です。
このほか、薬によって現れる可能性がある副作用は異なります。
副作用が現れる原因は、服用量が多すぎたり少なすぎたりすることにあるほか、腎臓や肝臓の機能が低下していることが要因となっているケースも考えられます。
そのため、経口血糖降下薬の服用によって低血糖などの副作用が現れた場合には、直ちに主治医や専門の医療機関に相談することが最も重要です。
なお、糖尿病によって低血糖が引き起こされる主な理由や低血糖に陥った場合の対処法などについては、以下の記事も合わせてご覧ください。
(2)服用量や服用回数を自己判断で変えない
経口血糖降下薬は、服用のタイミングや量があらかじめ決められています。
そのため、服用量や服用のタイミングを把握し、それを守って服用を行うことが重要です。
なお、経口血糖降下薬の服用による副作用は、服用のタイミングがズレたりすることで起こりやすいです。
例えば、食前に飲む薬を食後に飲んでしまったり、飲み忘れた分を次の服用の際に合わせて2回分服用したりした場合に低血糖などの副作用が現れることがあります。
また、病気や体調不良などによって食事が十分にとることができない「シックデイ」のときにも、薬によっては服用をやめた方がいいものもあれば、服用を続ける必要があるものもあります。
このように、処方されている薬によっても服用に関するルールは異なります。
そのため、主治医の指示に従い、服用を行うことが治療の効果を高めるためにも大切です。
(3)食事療法と運動療法を継続する
薬物療法が始まった場合にも、食事療法と運動療法をやめずに継続することが治療の効果を引き出すためにも重要です。
経口血糖降下薬の服用によって血糖値が改善すると、安心して食事の量が増えたり運動の頻度などが落ちたりするケースが見られます。
そうすると、栄養素のバランスが崩れることや運動不足によって、肥満や体重の増加につながることがあります。
特に肥満はインスリン抵抗性を高めてしまい、経口血糖降下薬のはたらきを弱めるだけでなく、さらなる血糖値の上昇を引き起こしてしまうリスクがあるのです。
すでに述べたように、糖尿病の治療の目的は、血糖値の上昇を抑えて合併症のリスクを減らすことにあります。
食事療法と運動療法を途中でやめてしまうと、薬物療法を行っていたとしても血糖値が安定せず、合併症や病気の発症リスクを高めてしまう点に注意が必要です。
これに対して、薬物療法が始まった後も食事療法と運動療法に引き続き取り組むことで、血糖値のコントロールがうまくできるようになると、薬の量を減らしたり薬物療法をやめたりすることもできます。
そのため、薬物療法だけでなく、食事療法と運動療法にも積極的に取り組むことが最も重要といえます。
なお、糖尿病治療における食事療法の意義と運動療法との関係については、以下の記事で詳しく解説しています。
まとめ
本記事では、糖尿病の治療に用いられる薬の種類や特徴、服用に関する注意点などについて解説しました。
糖尿病の中でも、インスリンのはたらきが弱められてしまうことによって引き起こされる2型糖尿病では、食事療法と運動療法を基本としつつ、必要に応じて薬物療法がとられることがあります。
薬物療法で用いられる経口血糖降下薬にはさまざまな種類があり、副作用を引き起こすこともあるため、主治医の指示に従って服用することが大切です。
また、経口血糖降下薬による血糖値の改善効果を高めるためには、食事療法と運動療法を継続することが欠かせません。
糖尿病は完治させることが難しい病気ですが、継続的に治療に取り組むことで、合併症を予防することができ、これまでと変わらない生活を送ることも可能です。
健康診断などで血糖値が高いことを指摘されたり、生活習慣が気になっていたりする場合には、早期に専門の医療機関を受診することで早期発見ができ、治療を開始することができます。
糖尿病の可能性を疑っている方は、内分泌科や糖尿病専門クリニックで一度精密検査を受けることをおすすめします。